L’asthme en quelques chiffres ..
Il y a plus de 4 millions d’asthmatiques en France (1) (6,7% de la population et 9% des enfants).(2)
Il s’agit de la première maladie chronique de l’enfant. L’asthme provoque encore 1 000 décès par an chez les moins de 65 ans. (3)
Le coût de cette maladie pour la société est important car elle est responsable de 600 000 journées d’hospitalisation et de 7 millions de journées d’arrêt de travail par an. (4)
Une cause allergique est retrouvée chez 70 à 80 % des adultes asthmatiques et chez 95 % des enfants atteints.
Notes : (1) Afrite A, Allonier C, Com-Ruelle L, Le Guen N. L’asthme en France en 2006 : prévalence et contrôle des symptômes. Questions d’économie de la santé IRDES décembre 2008 ; (138) / (2) Delmas MC, Guignon N, Leynaert B, Com Ruelle L, Annesi-Maesano I, Herbet JB, Fuhrman C. Prévalence de l’asthme chez l’enfant en France. Arch pediatr 2009;16:1261-9 (3) Caisse Nationale Assurance Maladie, Asthme: Une maîtrise encore insuffisante de la maladie pour de nombreux patients L’Assurance Maladie lance un programme d’accompagnement innovant septembre 2008 : 1-13. (4) www.sante-sports.gouv.fr/direction-generale-de-la-sante-dgs.html
Que ressent le malade ?
Le mot le plus utilisé est « oppression ».
L’asthmatique en crise a des difficultés à inspirer et surtout à expirer l’air contenu dans ses poumons, comme s’il respirait au travers d’une petite paille. Un sifflement accompagne cette gêne et témoigne du rétrécissement de ses bronches. L’air est emprisonné dans la poitrine, le thorax est bloqué. Cette sensation s’accompagne d’une toux irritante et quelquefois d’un sentiment d’anxiété. Elle ne peut pas se comparer à l’essoufflement dû à l’effort, bien que l’exercice puisse provoquer une crise chez certains asthmatiques.
Que se passe-t-il dans les poumons lors d’une crise d’asthme ?
Lors de certaines circonstances dont nous avons parlé, l’asthmatique ressent une oppression du thorax, une respiration sifflante, une toux et un essoufflement quelquefois angoissants. Que se passe-t-il alors dans ses poumons ?
Normalement, lors de l’inspiration, l’air est amené dans les alvéoles pulmonaires pour apporter au sang et aux cellules l’oxygène dont nous avons besoin. Il y est conduit par un système de tuyaux (la trachée et les bronches) entourés de muscles (comme des lacets).
Le conduit le plus gros qui va du larynx aux bronches est la trachée. La trachée se divise en deux bronches-souches droite et gauche et chacune de celles-ci se divise encore plusieurs fois et devient de plus en plus étroite.
Chez une personne en bonne santé, les bronches restent suffisamment ouvertes pour permettre une inspiration et une expiration libres et faciles, ne demandant aucun effort particulier.
Lorsqu’une crise est déclenchée par les différents facteurs dont nous avons parlé (allergie, irritations, infection virale), il se produit une contraction des muscles et une inflammation plus ou moins importante à la surface des bronches, ce qui engendre un rétrécissement des voies respiratoires. L’air ne passe plus que difficilement.
L’asthme peut être occasionnel ou persistant
Certains asthmes sont déclenchés occasionnellement dans des conditions bien précises : lieux de travail, contact avec un animal, promenade à la campagne au moment où les pollens sont dans l’air. Il s’agit d’un asthme intermittent.
Dans d’autres cas l’asthme est présent tout au long de l’année. Il est alors persistant et plus ou moins sévère. Les causes en sont souvent multiples.
Quel que soit le mécanisme de déclenchement, l’asthme est reconnu aujourd’hui comme une maladie inflammatoire : d’où l’importance des médicaments anti-inflammatoires dans le traitement quotidien de l’asthme et pour guérir des crises aigues.
Dans l’état actuel de nos connaissances sur la maladie, on ne peut pas parler de guérison définitive. Mais la vie des asthmatiques a été transformée grâce aux progrès très importants de son traitement depuis 30 ans. Il existe actuellement des médicaments efficaces qui permettent un contrôle total des signes de l’asthme. Un asthmatique doit pouvoir vivre normalement s’il est bien suivi et bien traité.
L’asthme est souvent imprévisible
L’oppression, le sifflement et la toux de l’asthmatique sont de fréquence et d’intensité variables.
Les crises peuvent être de courte durée ou persister plusieurs jours. Dans ce cas il s’agit alors d’une » attaque d’asthme « . Ces manifestations peuvent être liées à des facteurs déclenchants précis, ou apparaître sans raison évidente.
Entre les crises, un essoufflement peut persister et chez certains asthmatiques, souvent les plus âgés, il peut devenir permanent et plus ou moins intense. On parle alors d’asthme persistant. Il s’agit alors d’un « asthme à dyspnée continue ».
L’asthme est sensible à plusieurs facteurs.
L’asthme est dû à une sensibilité exagérée des bronches à plusieurs facteurs. On parle « d’hyperréactivité bronchique non-spécifique ». Cela explique qu’une crise puisse survenir dans différentes situations :
- Contact avec un allergène : acariens, pollens, animaux…
- Inhalation de substances polluantes : fumées, gaz d’échappement, bombes aérosols, peintures…
- Viroses : un simple rhume peut provoquer au bout de quelques jours d’évolution l’apparition d’une crise.
- Prise de certains médicaments : aspirine ou anti-inflammatoires non stéroïdiens, médicaments contre l’hypertension, certains collyres…
- Ingestion d’un aliment : une allergie alimentaire peut provoquer une véritable crise d’asthme.
- Le stress.
Ces différents facteurs interviennent en proportion variable d’un sujet à l’autre. Chez une même personne, ils peuvent également intervenir en proportion variable en fonction de l’évolution de l’asthme.
« Le stress est-il responsable de mon asthme ? » est une question souvent posée par les asthmatiques. Il est réel que l’anxiété, le stress et les soucis peuvent aggraver un asthme existant, mais n’est pas asthmatique qui veut et l’asthme n’existe pas exclusivement dans la tête !
Il existe une variation naturelle de l’asthme qui coïncide avec notre rythme du sommeil. Il est plus important aux premières heures du jour (entre 3 et 5 heures du matin). L’asthmatique est alors réveillé par des quintes de toux ou une respiration sifflante. Il peut aussi être oppressé au lever, même si le sommeil n’a pas été perturbé. C’est en milieu d’après-midi que l’asthmatique se sent le mieux.
L’activité physique est un des facteurs déclenchants de l’asthme, particulièrement chez l’enfant et l’adolescent. En effet, une crise peut apparaître à la suite d’un effort intense et peut durer un quart d’heure ou plus. Cet asthme dû à l’exercice est plus intense quand l’air frais est froid et sec, et qu’il est respiré par la bouche.
Jamais banale, une crise d’asthme peut être une urgence vitale !
La caractéristique de l’asthme est que cette maladie se manifeste par des crises. La plupart du temps, des petits signes apparaissent avant le début de la crise proprement dite et la majorité des asthmatiques connaissent ces signes. Ils sont variables d’une personne à l’autre et chacun doit connaître ses propres signes. Cela peut être : la toux, l’essoufflement, une difficulté à respirer, une sensation d’oppression sur la poitrine, une respiration sifflante, une fatigue importante, etc.
La plupart du temps, la crise va disparaître après l’utilisation du traitement de secours prescrit par le médecin. Il est très important que chaque asthmatique dispose d’une ordonnance (appelée aussi Plan d’Action Personnalisé Ecrit) pour connaître la marche à suivre en cas de crise. Si tel n’est pas votre cas, n’hésitez pas à demander à votre médecin.
On considère que la gêne respiratoire devient intense dès lors que l’on est dans l’impossibilité d’effectuer des exercices physiques simples ou lorsqu’il devient impossible de dire une phrase sans reprendre son souffle.
Parfois, une crise, qui débute de façon « habituelle » ne diminue pas après la prise du traitement de secours, même après 4 à 6 bouffées. C’est ce que l’on appelle une crise grave et il s’agit d’une véritable urgence : l’appel à une aide médicale est indispensable. Il faut alors appeler le 15 ou demander à votre entourage de le faire. Vous aurez en ligne un médecin régulateur qui pourra évaluer l’urgence et envisager les conditions de prise en charge à domicile et de transport vers une structure hospitalière.
En cas de crise grave, il ne faut jamais tenter de venir à l’hôpital (même si vous êtes tout près) par vos propres moyens ni de vous faire accompagner en voiture par quelqu’un de votre famille ou de votre entourage. Une aggravation brutale en cours de route risque de se produire, menaçant le pronostic vital. Voir la vidéo
Il faut savoir que, même si la situation s’est améliorée depuis quelques années (notamment grâce aux progrès réalisés dans les traitements), il y a toujours un millier de décès par an dus à l’asthme. Il ne faut jamais sous-estimer la gravité d’une crise, attendre en se disant « ça va passer », se dire que l’on ne va quand même pas déranger le SAMU, les pompiers ou le médecin « pour ça ». La crise d’asthme en effet peut être une véritable urgence vitale que seules les équipes médicales peuvent prendre en charge. Voir la vidéo
Cependant, dans l’urgence, il arrive que l’on oublie les règles à suivre. C’est la raison pour laquelle, l’Association Asthme & Allergies, en partenariat et grâce au soutien de l’Association DOVE UNITED met à votre disposition une carte « Crise d’asthme – Agir », qui récapitule, en 5 règles simples, la conduite à tenir en cas de crise grave. Cette carte est gratuite, vous pouvez l’obtenir en appelant au numéro vert de l’association – 0 800 19 20 21 (appel gratuit) ou la télécharger en suivant ce lien.
L’asthme est une maladie fréquente chez l’enfant, qui se manifeste le plus souvent par des épisodes de gêne respiratoire accompagnée de sifflements. C’est un état dans lequel les bronches sont hypersensibles. Dans certaines circonstances, qui sont spécifiques à chaque asthmatique (contact avec un animal ou d’autres allergènes, un polluant, lors d’un effort, ou d’un rhume… ou plusieurs à la fois), les bronches réagissent par une inflammation et par un spasme (la broncho constriction). Les bronches sont enflammées, la muqueuse – l’intérieur des bronches – est épaisse et fabrique plus de glaires. Lorsque la gêne est fréquente ou quand les crises sont graves cette inflammation persiste entre les crises, même quand l’enfant se sent bien.
L’asthme est-il psychologique ?
La très grande sensibilité des bronches est sous influence génétique et est entretenue par les facteurs irritants de l’environnement. Les facteurs psychologiques jouent un rôle mineur dans l’asthme qui est surtout une maladie organique. En revanche un asthme mal équilibré ou mal traité peut avoir un retentissement psychologique important.
Les médicaments de l’asthme sont-ils dangereux ?
Les corticoïdes inhalés empêchent-ils de grandir, font-ils grossir ?
Pour de nombreuses personnes, le terme » corticoïdes » évoque une image négative. Pourtant les corticoïdes inhalés ne passent quasiment pas dans la circulation sanguine (et donc ne risquent pratiquement pas de provoquer des effets sur d’autres organes que les bronches) ; d’autre part la dose du médicament est extrêmement faible comparativement à celle contenue dans les corticoïdes oraux (en comprimés). Plus important encore, les risques des corticoïdes inhalés sont nettement moindres que les risques d’un asthme sous-traité !
Les Bêta2-mimétiques (les médicaments bleus) fatiguent-ils le cœur? Peut-on s’y habituer ?
Ils ne fatiguent pas le cœur ! Il n’y a pas d’accoutumance ! Ils entraînent des tremblements et parfois des palpitations qui sont sans gravité et cèdent rapidement à l’arrêt du traitement. Les effets des Bêta2-mimétiques sur le cœur sont les mêmes que ceux d’une course à pied. Ainsi sauf maladie cardiaque très grave, il n’y a pas de contre-indication à l’utilisation des Bêta2-mimétiques.
L’asthme va-t-il guérir ? L’asthme disparaît-il à la puberté ?
Tout dépend du sens que l’on donne au mot guérison. Si l’on entend par guérison l’absence de crises, une vie familiale, scolaire, sportive et des fonctions respiratoires normales sans besoin de prendre des traitements quotidiennement, la réponse est oui pour la très grande majorité des enfants asthmatiques. Quand ? Dans quelques années et d’autant plus vite que l’enfant aura été traité régulièrement.
En revanche si l’on entend par guérison la disparition complète du risque de crise, la réponse est probablement non. En effet, même lorsque l’asthme paraît rentré en phase de sommeil, le terrain asthmatique demeure. On ne peut exclure qu’une récidive survienne, par exemple si la personne asthmatique est amenée à changer d’environnement. Mais un asthme bien contrôlé dans l’enfance a toutes les chances de l’être également à l’âge adulte. C’est en soignant correctement l’asthme de l’enfant que l’on a toutes les chances d’en réduire le risque de réapparition à l’âge adulte et d’en atténuer la gravité.
L’asthme est-il une maladie grave ?
La plupart des asthmes de l’enfant sont légers ou modérés. Les crises sont occasionnelles, ne durent pas plus de quelques jours et sont bien contrôlées par des traitements simples et efficaces lorsqu’ils sont administrés sans retard.
A certaines périodes ou chez certains enfants, les signes peuvent être plus fréquents ou plus graves : un suivi médical spécialisé et rapproché est alors nécessaire.
Les progrès thérapeutiques réalisés au cours des 20 dernières années ont permis à la quasi-totalité des enfants asthmatiques correctement suivis de mener la même vie que des enfants en parfaite santé, aussi bien en milieu scolaire que dans les piscines, sur les stades, les courts de tennis ou sur les pistes de ski.
Comment soigner son asthme ?
Peut-on prévenir les crises ?
On peut prévenir un grand nombre de crises, en diminuer la fréquence et la gravité de plusieurs façons :
- Faire face à ses facteurs déclenchants ou mieux les éviter (lorsque c’est possible. C’est par exemple éviter de respirer des acariens lorsqu’on y est allergique, prévenir une crise déclenchée par l’effort physique…
- Prendre régulièrement son traitement de fond lorsqu’il a été prescrit par son médecin. C’est en général un traitement anti-inflammatoire, il agit sur la durée. Il est normal de n’en sentir aucun bénéfice immédiat. Ce traitement doit être pris tous les jours même lorsqu’on n’a pas de crise.
- Avoir une bonne connaissance de sa maladie et de ses traitements. Son médecin, les livres… peuvent apporter cette information. Des séances de formation dans une école de l’asthme peuvent également être proposées.
- Surveiller son asthme. La pratique régulière « d’épreuves fonctionnelles respiratoires » (c’est la mesure du souffle) est nécessaire pour vérifier que son asthme est bien contrôlé. En effet il arrive qu’un asthmatique se sente bien et que la mesure du souffle indique un mauvais contrôle de l’asthme. C’est le médecin qui prescrit cet examen.
Que faire en cas de crise d’asthme ?
Le plus important est de suivre les indications de son médecin et de lui demander un plan d’action personnalisé écrit. L’objectif est de remplir ce plan d’action soi-même en partenariat avec son médecin. Ce plan d’action peut être basé sur ses symptômes ou sur le résultat de la mesure de son souffle (débit de pointe ou peak-flow en anglais). Ce plan d’action permet d’agir précocement sur la crise et se savoir quand et comment appeler à l’aide.
Il existe différents stades d’asthme : asthme intermittent, persistant léger, modéré, sévère. En France, l’asthme persistant sévère qui est le dernier stade d’asthme touche environ 350 000 personnes, soit environ 10 % des asthmatiques. [sws_css_tooltip position= »left » colorscheme= »skyblue » width= »300″ makeOverflowVisible= »0″ url= »javascript:void(0); » trigger= »référence » fontSize= »15″]Com-Ruelle L, Crestin B, Dumesnil S. L’asthme en France selon les stades de sévérité. Paris : CREDES, 2000 ; (1290) [/sws_css_tooltip]
Qu’est-ce qu’un asthme sévère ?
L’asthme sévère est un stade d’asthme qui, sans traitement, se définit par :
- des symptômes quotidiens (toux, gêne respiratoire, essoufflement…)
- des symptômes nocturnes fréquents (réveils dus à des quintes de toux, respiration sifflante…)
- une limitation des activités physiques, une fonction respiratoire diminuée et des crises sévères fréquentes.
Lorsque, malgré un traitement, les symptômes de l’asthme sévère persistent, on dit que l’asthme sévère est mal contrôlé.
Les asthmatiques sévères mal contrôlés présentent des symptômes anormalement fréquents bien qu’ils soient sous traitement : toux, gêne respiratoire, essoufflement, respiration sifflante, réveils nocturnes, crises sévères. En raison de son caractère handicapant, l’asthme sévère est alors mal vécu et ses conséquences peuvent être graves : les crises sévères peuvent menacer le pronostic vital et conduire à l’hospitalisation.
Avoir un asthme sévère mal contrôlé :
[sws_toggle1 title= »Cliquez ici pour voir le témoignage de Nicolas »]
… « cela fait longtemps que je suis traité par corticoïde inhalé à forte dose et par 2 bronchodilatateurs et c’était vraiment nécessaire…
J’ai un asthme d’origine allergique depuis l’enfance (je suis allergique aux moisissures et aux acariens).
Mon asthme s’est aggravé au fil des années… Aujourd’hui je crois que cela va mieux et je me suis habitué à vivre avec mon asthme… J’ai encore des crises assez difficiles à traiter, la dernière ayant nécessité une hospitalisation. Mais je m’y suis fait, c’est une conséquence normale de la maladie… Ce qui m’ennuie le plus, c’est d’avoir dû arrêter de jouer dans le groupe de jazz que nous avions monté avec des amis…les bars où l’on jouait étaient trop enfumés et j’avais l’impression d’étouffer.
Maintenant je regarde les concerts devant ma télé, je joue chez moi et je me dis que c’est déjà bien. C’est mon épouse qui est contente car je reste à la maison maintenant. Pourtant, pour elle, ce n’est pas facile non plus, surtout la nuit. J’ai des quintes de toux presque toutes les nuits, je la réveille à chaque fois… Tout cela fait malheureusement parti du jeu…»
Nicolas est l’exemple d’un asthme sévère dit « mal contrôlé ».
Son témoignage souligne la difficulté, qu’ont certains patients asthmatiques sévères, à se rendre compte que leur maladie a « un impact anormal » sur leur quotidien.
[/sws_toggle1]
1300 asthmatiques sévères en Europe s’expriment sur leur asthme sévère…
Une grande enquête européenne récente, réalisée par la Fédération Européenne des Associations de patients atteints d’allergies et de maladies des voies aériennes (l’EFA), a permis à 1300 asthmatiques sévères de s’exprimer sur leur quotidien [sws_css_tooltip position= »left » colorscheme= »skyblue » width= »300″ makeOverflowVisible= »0″ url= »javascript:void(0); » trigger= »référence » fontSize= »15″]Fighting for breath : “the limitations of severe asthma : the results of a european survey, Dockrell M., Partridge MR., Valovertia E. Allergy 2007 Feb; 62(2) : 134-41) [/sws_css_tooltip]
En France, l’implication de l’Association Asthme et Allergie a permis de recueillir le témoignage de plus de 200 patients asthmatiques sévères.
Il ressort notamment de cette enquête qu’une majorité d’asthmatiques sévères, malgré leur prise en charge actuelle :
- présentent encore des symptômes
seuls 13 % des patients asthmatiques sévères ont très peu ou pas de symptômes permanents - ont une qualité de vie amoindrie
44 % des patients asthmatiques sévères se sentent limités dans leurs sorties (avec des amis, en famille,…) - éprouvent de l’inquiétude vis-à-vis des effets secondaires de leur traitement sur le long terme, en particulier sur l’utilisation prolongée des corticoïdes (avec des craintes majoritaires qui sont l’ostéoporose et la cataracte)
50 % des patients s’inquiètent des effets secondaires des traitements de l’asthme
Les patients se disent aujourd’hui en attente et espèrent pouvoir un jour vivre au-delà des limitations que leur asthme leur impose
De nombreux asthmatiques sévères se pensent bien contrôlés alors qu’ils ne le sont pas toujours…
Plusieurs études récentes ont démontré que la plupart des asthmatiques, en particulier les asthmatiques sévères, surestiment le niveau de contrôle de leur asthme .
La maladie ayant souvent été diagnostiquée depuis de nombreuses années, les personnes se sont habituées à vivre avec leur maladie et à en accepter les symptômes.
Au cours de leurs consultations chez les médecins, ces personnes ne pensent pas toujours à se confier sur la gêne occasionnée par leur asthme sévère mal contrôlé.
Il est alors plus difficile pour le médecin de diagnostiquer le mauvais contrôle de l’asthme sévère.
Sans s’en rendre compte, les patients asthmatiques sévères mal contrôlés peuvent progressivement s’adapter à leur situation et se limiter physiquement et socialement.
Une étude [sws_css_tooltip position= »left » colorscheme= »skyblue » width= »300″ makeOverflowVisible= »0″ url= »javascript:void(0); » trigger= »référence » fontSize= »15″]Asthma control in general practice : a cross-sectional survey of 16 580 patients. Godard P et al. Presse Med 2005; 34:1351-7 [/sws_css_tooltip] conduite en France en 2003, menée chez 16580 asthmatiques ( > 6 ans) consultant en médecine générale (4561 médecins généralistes participants) a permis de recueillir l’appréciation par le patient de son état de santé et du niveau de contrôle de son asthme
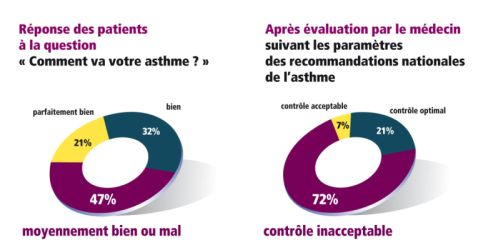
Une étude française a démontré que de nombreux asthmatiques ont spontanément l’impression d’aller bien. A la simple question du médecin « Comment va votre asthme ? », seulement 47 % se disent aller mal.
Lorsqu’en revanche, le médecin évalue avec les critères officiels l’état de ces mêmes patients, il constate qu’en réalité 70 % des asthmatiques sont mal contrôlés.
Le patients surestiment donc l’état de leur asthme et ne signalent pas assez souvent à leur médecin les petits détails du quotidien qui pourraient faciliter l’évaluation du niveau de contrôle de son asthme. Il est alors plus difficile pour le médecin de mettre en place une stratégie thérapeutique adaptée car il ne dispose pas de toutes les informations.
Qu’est-ce qu’un asthme sévère « bien contrôlé » ?
L’objectif de la prise en charge d’un asthme sévère est d’obtenir le « bon » contrôle de maladie. C’est l’obtention de ce contrôle qui permettra de diminuer l’intensité et la fréquence des symptômes. On peut avoir un asthme sévère et cependant vivre correctement avec.
Dans ce sens, des recommandations nationales, publiées par l’Agence Nationale d’Accréditation et d’Evaluation en Santé, ont établi des critères qui permettent de reconnaître un asthme sévère « bien contrôlé ».
Un asthme sévère bien contrôlé = PEU OU PAS DE SYMPTÔMES
On estime qu’un asthme (y compris un asthme sévère) est bien contrôlé lorsque :
- pas ou rarement de symptômes pendant la journée (tels que quinte de toux, respiration sifflante, essoufflement, …)
- pas de symptômes durant la nuit (tels que réveils dus à des quintes de toux, gêne respiratoire dans la nuit)
- les crises sont légères et peu fréquentes
- la personne asthmatique n’a pas ou peu recours aux inhalateurs de secours
Un asthme sévère bien contrôlé = UNE QUALITÉ DE VIE PRÉSERVÉE
- une activité physique normale
- aucun absentéisme professionnel ou scolaire
Avoir un asthme sévère bien contrôlé :
[sws_toggle1 title= »Cliquez ici pour voir le Témoignage de Béatrice 41 ans« ]
… asthmatique sévère depuis 9 ans »
… « mon médecin m’a diagnostiqué un asthme sévère, il y a 9 ans maintenant.
Avant qu’il ne me prescrive un traitement adapté, ma vie était devenue un enfer. J’avais des quintes de toux tout le temps. La nuit, dès que j’étais allongée, je me sentais oppressée, j’étouffais et je devais dormir avec un oreiller pour éviter de tousser… Le matin, je me réveillais littéralement épuisée…J’avais aussi des crises très « dures » et fréquentes, et du coup, je ne me sentais plus le courage de sortir…
J’avais banni les occasions d’aller au restaurant avec ma famille,de faire des promenades en forêt. J’étais angoissée à l’idée de déclencher une crise, rien qu’en allant faire les courses…
Mon médecin m’a modifié mon traitement et a augmenté sensiblement mes doses de corticoïdes inhalés, avec toujours mes 2 bronchodilatateurs : un que je dois prendre tous les jours et l’autre en cas de crise…
Aujourd’hui, je me sens bien mieux… bien sûr, je tousse encore régulièrement mais cela n’a vraiment rien à voir…
Je me sens moins oppressée, je revois mes amis et je sors avec ma famille régulièrement (j’évite tout de même les endroits trop enfumés). Les nuits où je me réveille à cause de mon asthme sont bien plus rares et les crises aussi…
Malgré mon asthme dont la sévérité est reconnue, j’arrive aujourd’hui à vivre « bien » avec…
Béatrice est l’exemple d’un asthme sévère dit bien « contrôlé ». Elle peut vivre correctement avec son asthme sévère.
[/sws_toggle1]
Et vous, où en êtes-vous avec votre asthme ?
Si votre asthme a un retentissement quotidien sur votre vie, ce n’est pas normal. C’est le signe d’un mauvais contrôle.
Aujourd’hui, il est possible d’améliorer votre asthme … Cela commence par une évaluation de son contrôle.
Quiz votre asthme est-il bien contrôlé ?
Le questionnaire spécifique que nous vous proposons a été élaboré pour mesurer le niveau de contrôle de votre asthme en seulement quelques clics. Il est composé de 5 questions, cotées de 1 à 5, pour une évaluation rapide des 4 semaines qui viennent de s’écouler.
[sws_toggle1 title= »Cliquez ici pour voir le questionnaire »]
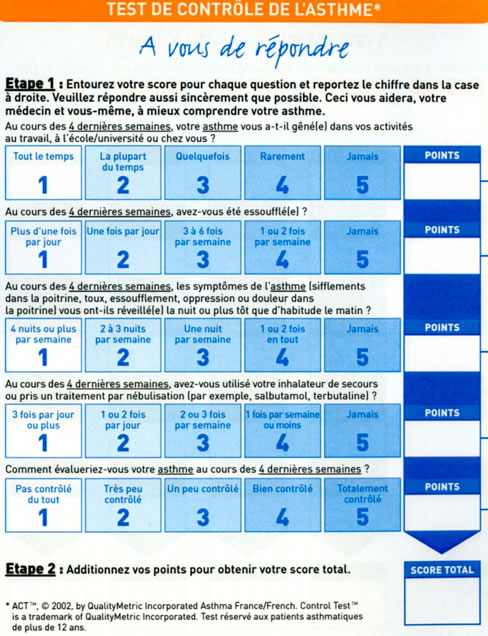
Un score facile à interpréter : si votre score est inférieur à 20, votre asthme n’est peut-être pas contrôlé. N’hésitez pas à consulter votre médecin pour en parler avec lui.

Score supérieur à 20 – Le contrôle de votre asthme est optimal !
C’est le signe que la prise en charge de votre asthme sévère est optimale !
Continuez bien de prendre votre traitement et de suivre les conseils de votre médecin…
Score inférieur à 20 – Le contrôle de votre asthme sévère n’est pas atteint…
[/sws_toggle1]
Pour pouvoir évaluer le contrôle de votre asthme et vous proposer la prise en charge la mieux adaptée, votre médecin a besoin de mesurer précisément l’impact quotidien de votre maladie au cours de ces dernières semaines.
Il est important que vous en parliez à votre médecin, car il vous aidera à atteindre un bon niveau de contrôle et à mieux vivre avec votre asthme sévère !
Comment parler de votre asthme sévère à votre médecin ?
La visite chez votre médecin est un moment primordial pour améliorer votre prise en charge et donc votre quotidien…il est important de ne pas la négliger !
- pendant cette visite, n’hésitez pas à parler à votre médecin de vos habitudes, de vos interrogations, de vos inquiétudes…
- certains détails peuvent vous paraître anodins mais ils faciliteront nettement le diagnostic et l’optimisation de votre traitement : tout détail qui fait que votre vie n’est pas normale est important à signaler, ne banalisez plus vos symptômes !
La prise en charge de l’asthme sévère…
Comment sont déclenchés les symptômes dans l’asthme ?
A l’origine, votre organisme est anormalement sensible à différents stimuli comme le stress, la pollution, les allergènes (poils d’animaux, acariens..).
En réaction à cette ‘agression’, il va déclencher une réponse immunitaire.
[sws_toggle1 title= »Cliquez ici pour voir le schéma « ]
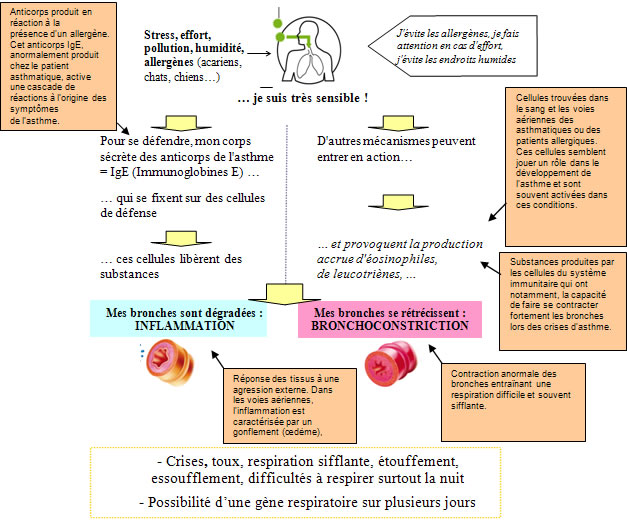
[/sws_toggle1]
Pour une prise en charge adéquate, le traitement instauré doit pouvoir agir sur l’inflammation et la bronchoconstriction.
[sws_toggle1 title= »Cliquez ici pour voir comment bien prendre en charge votre Asthme Sevère « ]
Bien prendre en charge son asthme sévère commence par :
Eviter les facteurs aggravants pouvant déclencher les crises
- L’exposition allergénique
Si votre asthme est d’origine allergique (ce qui est le cas chez 70 à 80% des asthmatiques) il faut éviter ou supprimer les allergènes responsables de votre asthme : acariens, poussières, pollens, poils d’animaux… Votre médecin peut vous aider à identifier l’allergène en cause. - Le tabagisme
Le tabagisme, qu’il soit actif ou passif, est un facteur aggravant l’asthme. Les asthmatiques qui fument ont un asthme plus sévère, des crises graves plus fréquentes et un déclin plus rapide de leur fonction respiratoire. Le sevrage tabagique est donc un aspect important de la prise en charge de l’asthme sévère. - L’exposition professionnelle
Certaines professions sont exposées à des agents irritants responsables d’asthme parfois sévère. Les principales professions exposées sont les boulangers (farine), les professionnelles de santé (latex), les peintres en carrosserie (isocyanates), les coiffeurs (persulfates)… - La pollution
La pollution est responsable d’une aggravation de l’asthme, d’une augmentation des hospitalisations, et d’une augmentation de la mortalité par asthme.
Savoir que certaines maladies ou traitements associés peuvent favoriser un asthme sévère
- Les pathologies ORL (maladies touchants nez/oreille/gorge)
La prise en charge de l’atteinte ORL chez un asthmatique permet un meilleur contrôle de l’asthme. - Le reflux gastro-œsophagien (RGO)
Le RGO (remontée acide ou aigreur provenant de l’estomac pouvant provoquer des brûlures le long du tube digestif jusqu’à l’œsophage) est un facteur d’aggravation de l’asthme. - L’obésité
Les asthmatiques obèses ont plus de risque de développer un asthme sévère et d’être hospitalisés en raison de leur asthme sévère. - Les variations hormonales
Il semble exister une relation entre les épisodes de la vie génitale et la fréquence de la gravité des crises. En période pré-menstruelle, il est fréquent d’observer une aggravation des crises. A la ménopause, il est possible de voir un asthme s’aggraver. - Certains médicaments
La prise de certains médicaments peut aggraver l’asthme ou déclencher des crises.
L’intolérance à l’aspirine par exemple est plus fréquente chez les asthmatiques sévères.
Prendre un traitement approprié prescrit par votre médecin
- un traitement pour les symptômes :
les inhalateurs de secours (bronchodilatateur de courte durée d’action) ou bronchodilatateurs d’action rapide associés à des corticoïdes inhalés - un traitement de fond :
– pour traiter l’inflammation : les corticoïdes inhalés
– pour dilater les bronches : les bronchodilatateurs de longue durée d’action - quand le traitement de fond ne suffit plus, en cas d’aggravation ponctuelle de l’asthme ou lors de crise grave :
les corticoïdes oraux, en cures courtes
Pour que ces traitements soient efficaces, il est important :
- de respecter la prescription de votre médecin
- de ne pas oublier les différentes prises au cours de la journée
Si vous avez des difficultés ou des effets indésirables vous conduisant à ne pas prendre votre traitement régulièrement, parlez-en à votre médecin.
En effet, des solutions existent pour vous aider à mieux suivre votre traitement.
[/sws_toggle1]
L’asthme sévère VIVRE AVEC et pouvoir VIVRE MIEUX
On peut « vivre » avec un asthme sévère, sans être obligé de le « subir »…
Quand le traitement est adapté, il est possible de vivre correctement avec son asthme sévère.
Pour parvenir à cet objectif, il est primordial de parler avec votre médecin.
La visite chez votre médecin est un moment très important pour améliorer votre prise en charge et donc votre quotidien
- pendant cette visite, n’hésitez pas à parler à votre médecin de vos interrogations et de vos inquiétudes…
- certains détails peuvent vous paraître anodins mais peuvent faciliter le diagnostic et l’optimisation de votre traitement : tout détail qui fait que votre vie n’est pas normale est important à signaler !
Le cas des asthmes difficiles…
L’asthme sévère mal contrôlé prend alors le dessus sur votre quotidien.
Cet asthme sévère est dit « difficile » car malgré une prise en charge optimale, on ne parvient pas à le contrôler.
Aujourd’hui, pour ces asthmes, il faut garder espoir car des traitements toujours plus innovants sont régulièrement mis sur le marché !
Ainsi, pour les asthmes sévères difficiles ayant une origine allergique, il existe de nouveaux traitements additionnels (à rajouter à votre traitement de fond) comme par exemple les anti-IgE (traitements qui agissent à la racine de la réaction asthmatique) et permettent d’améliorer le contrôle de l’asthme sévère d’origine allergique.
[sws_yellow_box box_size= »665″]
On peut avoir un asthme sévère et espérer vivre bien avec…
Si, après tous les points abordés dans cette rubrique, vous sentez que votre asthme sévère handicape anormalement votre vie, n’hésitez pas à en parler à votre médecin, posez lui des questions sur vos inquiétudes…
Ce dialogue est essentiel pour permettre à votre médecin de réévaluer votre asthme et de vous apporter la meilleure solution thérapeutique.
[/sws_yellow_box]
Faut-il continuer à traiter son asthme pendant la grossesse, et pourquoi ?
La prise en charge de la femme enceinte asthmatique ne diffère pas de celle des autres patientes.
L’objectif est de contrôler la maladie tout au long de la grossesse, plus particulièrement avant l’accouchement, en se basant sur les signes et la mesure du souffle et du DEP.
Si l’asthme est contrôlé au début de la grossesse, il n’y a pas lieu de modifier le traitement de fond : ni majoré par principe ni, pire encore, réduit pour limiter la consommation des médicaments.
L’erreur qu’une future maman peut faire envers son futur enfant, si elle est asthmatique, est d’arrêter son traitement à visée respiratoire, bien que l’on puisse comprendre qu’une future maman pense à protéger son futur bébé des conséquences possibles des médicaments.
Il faut qu’elle sache que le danger ne vient pas de médicaments qui ont fait preuve de leur innocuité mais du risque que fait courir l’asthme si les signes sont présents.
Sans le moindre doute, il faut donc continuer son traitement quand on est asthmatique ; cependant, dans certains cas, ce traitement doit être aménagé pour la période de la grossesse.
Lorsque l’asthme évolue sur un mode intermittent, le traitement de la crise doit être immédiat et l’utilisation du bronchodilatateur obligatoire ; ne pas la traiter représente un risque pour l’enfant.
Si la maladie a un caractère chronique, c’est-à-dire que la future maman nécessite un traitement quotidien pour traiter l’asthme, il faudra l’adapter mais le poursuivre.
D’abord on l’adaptera aux changements éventuels de la maladie pendant la grossesse ; en effet, l’asthme peut s’aggraver, s’améliorer ou rester stable. Le niveau de traitement devra donc être modifié si la maladie évolue. L’enfant ne doit en aucun cas subir les conséquences néfastes pour lui du déséquilibre de la maladie, c’est-à-dire la réapparition d’une gêne respiratoire : essoufflement, toux chronique ou sifflements.
Certains médicaments qui traitent l’asthme doivent cependant être utilisés avec prudence car, pour être certain de leur innocuité, il faut attendre plusieurs années d’utilisation et de surveillance d’éventuels effets secondaires. Les bronchodilatateurs et les corticoïdes inhalés ne posent pas de problème d’utilisation.
DR ANNE PRUDHOMME
L’asthme peut varier durant la grossesse
Si la future maman a de l’asthme, ceci ne doit pas être a priori un handicap ni une source d’une inquiétude particulière pour l’avenir de la grossesse et donc de l’enfant à naître.
Pendant cette période, il faut cependant respecter, quel que soit le type d’asthme, des règles très précises de surveillance de la maladie respiratoire.
En effet, sans que l’on sache exactement pourquoi, l’asthme peut se modifier durant la grossesse. Un tiers des femmes enceintes va voir sa maladie s’améliorer ; un tiers aura une maladie qui ne va pas se modifier. Dans un tiers des cas, on note une aggravation de la maladie respiratoire. Cette aggravation doit être prise en compte très rapidement et avec beaucoup
d’attention par la future maman et son médecin.
Le traitement doit être adapté de façon immédiate :
- s’il s’agit d’une crise d’asthme aiguë, la prise du médicament bronchodilatateur doit être immédiate. En effet, si la crise est importante, les bronches sont temporairement fermées de façon intense, ce qui peut avoir pour conséquence une baisse du taux d’oxygène dans le sang de la mère et donc de l’enfant à naître. L’enfant qui va naître risque d’avoir un petit poids de naissance ou d’être prématuré, ce que l’on peut et doit absolument éviter ;
- si les signes de l’asthme s’amplifient de façon continue, il faut avec son médecin généraliste et son pneumologue revoir la totalité du traitement et ne pas hésiter à accepter les nouvelles propositions de traitement, qui consisteront en général à augmenter la dose de corticoïdes inhalés. Le bénéfice sur la maladie sera immédiat et ceci mettra le bébé à l’abri d’éventuelles conséquences néfastes de l’asthme, s’il n’est pas bien et assez traité.
DR ANNE PRUDHOMME
Sport et asthme
« Il peut courir sans problème pendant 3 à 5 minutes, puis il s’arrête d’un seul coup, se met à tousser et se sent oppressé, avec l’impression de ne plus pouvoir respirer et les poumons qui sifflent.«
Cette mère nous décrit là, l’asthme de son enfant déclenché par un exercice physique.
Cet asthme, survenant après un effort physique, est très fréquent chez l’asthmatique et surtout chez l’enfant. Mais il peut également être le premier signe d’asthme pour quelqu’un qui n’a jamais eu de véritables crises.
« Mon enfant asthmatique peut-il faire du sport ? » Cette question est posée par tous les parents d’enfants asthmatiques.
Grâce à des règles simples et quelquefois sous réserve de la prise préventive de certains médicaments, l’asthmatique peut pratiquer le sport qu’il aime. Beaucoup d’enfants ne participent que peu aux activités physiques à l’école parce qu’ils sont asthmatiques et croient que le sport leur est déconseillé. Ceci n’est pas vrai car l’asthme induit par l’exercice peut être prévenu et traité.
Certains sportifs asthmatiques ont pu grâce aux traitements et à un entraînement spécifique continuer leur carrière sportive et même gagner de nombreuses médailles dans des compétitions aussi prestigieuses que les Jeux Olympiques. Rappelez-vous Mark Spitz et ses 7 médailles d’or ! Et pourtant, il était asthmatique !
Pour plus d’information, vous pouvez contacter la Fédération Française d’Athlétisme. Un réseau de coach athlé santé peut vous aider à reprendre une activité physique. https://www.athle.com
Comment devenir un asthmatique sportif ?
- Choisir un sport que l’on aime.
- S’échauffer avant l’exercice.
- Tenir compte des conditions climatiques.
- Mesurer son souffle avant et après l’effort (débit-mètre de pointe)
- Inhaler un médicament protecteur 10 à 15 minutes avant l’effort
- Avoir toujours dans sa poche un bronchodilatateur à inhaler en cas de gêne respiratoire et ne pas attendre pour l’utiliser si nécessaire.
- Savoir adapter ses performances en fonction de son état respiratoire.
Comment diagnostiquer l’asthme post-exercice ?
En temps normal, l’essoufflement dû à l’effort diminue rapidement dès l’arrêt de l’exercice physique. Chez un asthmatique souffrant » d’asthme d’effort « , la respiration sifflante, caractéristique de l’asthme, survient environ 1 minute après l’arrêt de l’exercice physique, et peut s’amplifier rapidement pour aboutir à une véritable crise d’asthme.
Le diagnostic peut être confirmé par les tests respiratoires. Ils consistent à mesurer le souffle avant, puis après un effort : soit lors d’une course libre à l’extérieur, soit lors d’une épreuve sur une bicyclette ergométrique. Ces mesures peuvent permettre aussi d’évaluer les effets d’un traitement.
Parfois, après un premier effort modéré, il vous sera possible de faire un exercice plus important.
On sait cependant que plusieurs facteurs interviennent dans le déclenchement de la crise.
Les causes de l’asthme induit par l’exercice :
Les mécanismes en cause dans le déclenchement de l’asthme induit par l’exercice sont connus et complexes. De nombreux facteurs interviennent tels que la température de l’air ambiant et le degré d’humidité. En effet, plus l’air est froid et sec, plus les crises surviennent facilement. D’autres facteurs interviennent et peuvent faciliter l’apparition des crises : la pollution atmosphérique, les infections virales, la concentration des substances allergisantes dans l’air. Chez la moitié des patients, l’asthme induit par l’exercice est suivi d’une période dite « réfractaire » pendant laquelle un exercice physique équivalent va être mieux toléré. Elle dure de 2 à 4 heures. La période d’échauffement conseillée avant tout sport peut provoquer cette période réfractaire.
Comment choisir le bon sport ?
Le choix de la pratique d’un sport chez un asthmatique doit se faire en fonction de ses goûts. Seule la fédération française de plongée sous-marine interdit de façon absolue et définitive la pratique de la plongée avec bouteilles pour l’asthmatique. En effet, il est impossible techniquement d’inhaler un médicament au fond de l’eau, et de plus, l’air comprimé dans la bouteille contient une forte concentration de substances allergisantes ou non qui peuvent déclencher la crise. Tous les autres sports peuvent être pratiqués comme en témoignent les nombreux champions olympiques et athlètes nationaux et internationaux qui ont de l’asthme.
La préparation à l’exercice physique doit être d’autant plus progressive que le sport choisi est « asthmogène ». Ceci est le cas pour les skieurs de fond par exemple, ou la course à pied.
La pratique de l’équitation, en particulier chez l’enfant doit être déconseillée car il existe un risque important de sensibilisation au cheval ou à d’autres allergènes contenus dans la paille. Il est préférable d’orienter l’enfant vers un autre sport.
Le type d’exercice physique peut favoriser l’apparition précoce d’une crise : la course à pied provoque plus de crises que le vélo. La natation, qui se pratique dans une atmosphère chaude et humide, donne moins de réactions des bronches sauf si celles-ci sont sensibles aux émanations de chlore.
Prévenir et traiter l’asthme post-exercice
Il y a 30 ans, les asthmatiques croyaient que le sport leur était formellement interdit.
Aujourd’hui, grâce aux traitements, ils peuvent pratiquer presque tous les sports, parfois même en compétition. Mais il faut savoir gérer son effort pour éviter une crise, ou pratiquer un sport moins « asthmogène » , si cela s’avère nécessaire. Il est recommandé de réaliser un bon échauffement musculaire avant le début de l’exercice : ne jamais démarrer à froid et violemment ! Un entraînement progressif est toujours nécessaire.
Les traitements de l’asthme post-exercice :
Les bronchodilatateurs : il est préférable d’utiliser des bêta-mimétiques inhalés de courte durée d’action qui préviennent la survenue de l’asthme post-exercice, s’ils sont pris 10 à 15 minutes avant l’effort. De plus, en cas de gêne, une ou deux bouffées soulagent immédiatement.
Les cromones : Ces médicaments sont actifs pour prévenir l’asthme post-exercice. Il faut les inhaler 10 à 15 minutes avant l’effort. En revanche, ils ne vous calment pas si vous êtes déjà gêné.
Les autres médicaments de l’asthme : Les bêta-mimétiques inhalés de longue durée d’action, les corticoïdes inhalés et les théophyllines, pris régulièrement en traitement de fond, peuvent atténuer l’asthme post-exercice. Par contre, ils n’ont pas de rôle préventif immédiat.
Il est parfois possible d’associer plusieurs médicaments de classes différentes, mais l’avis de votre médecin est indispensable.
Vous ne pourrez pratiquer convenablement votre sport favori que si votre asthme est équilibré ! Une mesure complète de votre respiration chez un spécialiste des poumons, est nécessaire en cas de gêne respiratoire induite par l’exercice physique.
Certains médicaments sont contre-indiqués en compétition pour des raisons de dopage. Votre médecin peut vous conseiller.
Conclusion
L’asthme induit par l’effort physique est très fréquent surtout chez l’enfant et amène, souvent à tort, les asthmatiques à abandonner le sport.
Lorsqu’il est connu, ce type d’asthme peut être prévenu par un échauffement et des traitements appropriés qui seront prescrits par votre Médecin. Si vous ressentez une gêne lors de la pratique d’un sport, il faut en parler à votre Médecin qui vous conseillera sur le choix des exercices et sur les traitements préventifs. Ainsi l’asthme n’est que très rarement un obstacle à la pratique du sport.
Comment utiliser un Aerolizer®, par le Professeur Mathieu Molimard
Comment utiliser un Autohaler®, par le Professeur Mathieu Molimard
Comment utiliser un Diskus®, par le Professeur Mathieu Molimard
Comment utiliser un Novolizer®, par le Professeur Mathieu Molimard
Comment Utiliser un Spray, par le Professeur Mathieu Molimard
Comment utiliser un turbuhaler®, par le Professeur Mathieu Molimard
Les médicaments
La plupart des médicaments qui soulagent l’asthme sont très efficaces lorsqu’ils sont inhalés car le médicament atteint directement les bronches.
L’inhalation a deux avantages majeurs:
- Le produit agit très rapidement: il commence son action dès qu’il est fixé sur la paroi interne de la bronche. C’est le cas des bronchodilatateurs qui soulagent la crise d’asthme en quelques secondes.
- La dose efficace est faible comparée aux médicaments pris en comprimés. Il sera donc mieux toléré.
L’aérosol-doseur ou aérosol pressurisé
Il fonctionne sur le même principe que la laque à cheveux et les bombes insecticides.
Le médicament est en suspension dans un liquide, puis mis sous pression dans un flacon que l’on introduit ensuite dans un étui en plastique. Lorsque l’on appuie sur le flacon, une dose précise de médicament est libérée vers l’orifice buccal. Le gaz qui propulse le médicament s’évapore rapidement libérant le médicament sous la forme de fines particules qui sont alors inhalées et qui se déposent sur les bronches.
La plupart des médicaments anti-asthmatiques existe sous cette forme.
Il faut apprendre à bien les utiliser.
Les fautes de manipulation les plus courantes sont:
- Une mauvaise synchronisation (la pression sur le flacon n’est pas faite au bon moment par rapport à l’inspiration).
- La respiration n’est pas suffisamment retenue après l’inhalation (5 à 10 secondes).
Lorsque ces erreurs sont commises, une trop faible quantité de médicament atteint les poumons et le produit ne donne pas son maximum d’efficacité.
Pour les asthmatiques qui ont des difficultés à utiliser les aérosols-doseurs, il existe des systèmes facilitant l’inhalation du médicament.
- Les chambres d’inhalation.
- Les inhalateurs de poudre sèche.
- Les nébulisateurs.
Les chambres d’inhalation
Elles sont destinées à surmonter les problèmes créés lors de l’utilisation de l’aérosol-doseur.
Une chambre d’inhalation est un réservoir en plastique ou métal qui retient le médicament volatilisé. Son efficacité est liée à sa taille et son volume. La taille moyenne est de 750 ml, mais il existe des chambres de plus petit volume (Able Spacer, Aero Chamber, Nes Spacer, Vortex…). L’aérosol-doseur s’emboîte à l’un des côtés du réservoir, à l’autre extrémité se trouve un embout terminé par une valve par lequel respire l’asthmatique.
Le médicament diffuse dans les bronches lors de l’inspiration, et étant donné que la valve se ferme à l’expiration, on peut, en plusieurs respirations, faire parvenir la totalité du médicament contenu dans ce réservoir jusqu’aux bronches où il agira pleinement.
Leur taille importante les rend encombrantes à transporter.
Il existe un système de raccord permettant à tous les aérosol-doseurs de s’adapter à ces différents appareils.
Les inhalateurs de poudre sèche
Le médicament est conditionné sous forme de poudre sèche en dose unitaire qui sera libérée soit:
- En perforant une capsule pour l’Aerolizer
- En cliquant sur un poussoir pour le Clickhaler, l’Easyhaler ou le Novolizer.
- En tournant la molette pour le système Turbuhaler.
- En ouvrant le dispositif pour le Diskus
Dans tous les cas, c’est en inspirant profondément que la poudre se dépose dans les bronches, évitant ainsi la synchronisation nécessaire et difficile avec les aérosols-doseurs.
Les nébulisateurs
La Nébulisation est une forme de traitement dont l’efficacité est reconnue.
- Les nébulisateurs produisent une fine bruine de solution du médicament qui est inhalée à travers un embout ou à travers un masque.
- Les nébulisateurs fonctionnent généralement grâce à un compresseur d’air électrique ou par l’intermédiaire d’une pompe à pied ou d’oxygène contenu dans un cylindre.
- Il faut une dose de médicament plus importante avec un nébulisateur qu’avec les autres appareils (sprays).
- La durée de l’inhalation de la dose efficace est de 10 à 15 minutes.
A RETENIR
L’inhalation des médicaments anti-asthmatiques est la méthode la plus efficace et sans danger.
Pour en tirer le bénéfice maximum, il faut très bien apprendre à utiliser votre inhalateur. Au moindre doute, n’hésitez pas à en parler à votre médecin ou votre infirmière.
Si vous trouvez que ces médicaments ne vous sont d’aucun bénéfice, vous devez vérifier:
- Que l’inhalateur fonctionne correctement.
- Qu’il n’est pas vide.
- Que vous l’utilisez correctement.
Si ces conditions sont bien remplies et que vous n’êtes toujours pas satisfait de leur action, c’est que votre maladie s’est modifiée:
ALORS VOUS AVEZ BESOIN D’UN AUTRE TRAITEMENT: IL FAUT PRENDRE IMMÉDIATEMENT AVIS AUPRÈS DE VOTRE MÉDECIN.
Tableau des principaux médicaments antiasthmatiques (liste non exhaustive)
Médicaments de la crise
| Bronchodilatateurs ß2 mimétiques d’action rapide | |
|---|---|
| Nom de marque | Forme galénique |
| Airomir ® | Autohaler |
| Asmasal® | Clickhaler |
| Bricanyl ® | ampoule injectable ou Turbuhaler® |
| Salbutamol* Teva® | aérosol doseur |
| Ventilastin® | Novolizer |
| Ventoline® | aérosol doseur, |
| ampoule injectable | |
| Anticholinergiques et Bronchodilatateurs ß2 mimétiques d’action rapide | |
| Nom de marque | Forme galénique |
| Bronchodual ® | inhalateur de poudre en gélule |
| Corticoïdes | |
| Nom de marque | Forme galénique |
| Bétaméthasone Arrow®, Biogaran®, EG®, Winthrop® | Comprimés dispersibles, solution buvable |
| Betnesol ® | comprimés effervescents |
| Celestene ® | comprimés dispersibles, solution buvable, ampoule injectable |
| Cortancyl ® | comprimés |
| Dectancyl® | comprimés |
| Medrol ® | comprimés |
| Prednisolone Actavis®, Arrow®, Biogaran®, Cristers®, EG®, Mylan®, Qualimed®, Ranbaxy®, Ratiopharm®, Sandoz®, Teva®, Winthrop® | comprimés effervescents, comprimés oro-dispersibles |
| Prednisone Almus®, Arrow®, Biogaran®, Cristers®, EG®, Mylan®, Qualimed®, Ratiopharm®, Sandoz®, Teva®, Winthrop® | comprimés |
| Solumedrol ® | ampoule injectable |
| Solupred® | comprimés effervescents, comprimés oro-dispersibles, solution buvable |
| Anticholinergiques | |
| Nom de marque | Forme galénique |
| Atrovent ® | aérosol doseur |
Traitement de fond
| Anti-allergiques | |
|---|---|
| Nom de marque | Forme galénique |
| Anti-inflammatoires | |
| Nom de marque | Forme galénique |
| Corticoïdes inhalés | |
| Asmabec® | Clickhaler® |
| Beclojet® | aérosol doseur |
| Béclométasone Téva® | aérosol doseur |
| Beclospray® | aérosol doseur |
| Becotide® | aérosol doseur |
| Bemedrex® | Eaysyhaler |
| Ecobec® | Easy Breathe® |
| Flixotide® | aérosol doseur ou Diskus |
| Miflasone® | gélules à inhaler |
| Miflonil® | gélules à inhaler |
| Novopulmon® | Novolizer |
| Pulmicort® | Turbuhaler |
| Qvar® | Autohaler |
| Qvarspray® | aérosol doseur |
| Antileucotriènes | |
| Singulair ® | comprimés, granulés |
| Bronchodilatateurs ß2 mimétiques de longue durée d’action | |
| Nom de marque | Forme galénique |
| Asmelor® | Novolizer |
| Bricanyl LP® | comprimés |
| Foradil ® | gélules à inhaler |
| Formoair® | aérosol doseur |
| Oxeol® | comprimés |
| Serevent® | aérosol doseur ou Diskus |
| Théophyllines | |
| Nom de marque | Forme galénique |
| Dilatrane® | sirop, suppositoires |
| Dilatrane LP | gélules |
| Euphylline LA® | gélules |
| Pneumogeine® | sirop |
| Tedralan LP® | gélules |
| Theostat LP® | comprimés |
| Xanthium LP® | gélules |
| Les associations fixes (Bronchodilatateurs ß2 mimétiques + Corticoïdes inhalés) | |
| Nom de marque | Forme galénique |
| Formodual® | aérosol doseur |
| Innovair® | aérosol doseur |
| Séretide® | aérosol doseur ou Diskus |
| Symbicort® | Turbuhaler |
| Anti IgE | |
| Nom de marque | Forme galénique |
| Xolair® | seringues prêtes à l’emploi |
** nouvelle indication (2007) : peut être aussi pris en cas de symptômes chez l’adulte(dosages 100/6 µg/dose et 200/6 µg/dose)
Médicaments pour nébulisations
| Bronchodilatateurs ß2 mimétiques d’action rapide |
|
|---|---|
| Nom de marque | Forme galénique |
| Bricanyl® | Dosettes pour nébulisation |
| Salbutamol* Arrow®, Teva® | Dosettes pour nébulisation |
| Terbutaline* Arrow® | Dosettes pour nébulisation |
| Ventoline® | Dosettes pour nébulisation |
| Corticoïdes | |
| Nom de marque | Forme galénique |
| Beclospin® | Dosettes pour nébulisation |
| Budesonide* Arrow®, Biogaran®, EG®, PHR LAB®, Sandoz®, Teva® | Dosettes pour nébulisation |
| Budesonide* Teva® | Dosettes pour nébulisation |
| Pulmicort® | Dosettes pour nébulisation |
| Anticholinergiques | |
| Nom de marque | Forme galénique |
| Atrovent® | Dosettes pour nébulisation |
| Ipratrogen® | Dosettes pour nébulisation |
| Ipratropium Aguettant®, Almus®, Arrow®, Mylan®, Teva® | Dosettes pour nébulisation |
| Cromones | |
| Nom de marque | Forme galénique |
| Lomudal® | Ampoules pour nébulisation |
Le repertoire des génériques est consultable en ligne à l’adresse suivante : https://www.afssaps.fr/Afssaps-media/Publications/Listes-et-repertoires-Repertoire-des-medicaments-generiques/(language)/fre-FR
L’état de commercialisation d’une spécialité peut être vérifié sur le site de l’Afssaps, dans la rubrique Répertoire des spécialités pharmaceutiques (https://afssaps-prd.afssaps.fr/php/ecodex/index.php).
Comment éviter la crise d’asthme?
Pendant longtemps, le traitement de l’asthme s’est résumé au traitement des crises. Aujourd’hui, plutôt que de se traiter au coup par coup, il est possible lorsque l’on a un asthme persistant de se traiter de façon préventive par un traitement de fond afin d’éviter les crises. Il est important de bien faire la différence entre le traitement de la crise et le traitement de fond. Le traitement de la crise apporte au moment de la crise un soulagement rapide en ouvrant les bronches.
Dans le cas d’un asthme persistant, un traitement de fond doit être pris tous les jours, même en l’absence de symptômes, pour contrôler l’asthme et éviter les crises.
Cette approche préventive permet de réduire le nombre de crises, mais aussi de diminuer le sentiment d’inquiétude et d’améliorer la qualité de vie des personnes asthmatiques.
Pour prévenir les crises et maintenir une qualité de vie optimale, une bonne connaissance de la maladie est toutefois indispensable.

Il est important notamment de pouvoir :
Toutes ces compétences peuvent être développées en collaboration avec votre médecin et en participant à des réunions d’éducation organisées par des soignants (infirmières, kinésithérapeutes, psychologues, pharmaciens, médecins…) dans les Écoles de l’Asthme ou Centres du Souffle.
Pour vous renseigner sur le centre éducatif le plus proche de votre domicile, vous pouvez contacter le numéro vert Asthme & Allergies Infos Service 0800 19 20 21 ou consulter le site internet
Document réalisé avec le soutien du Laboratoire GSK
Éliminer à la maison les sources d’allergie, pièce par pièce
Les substances irritantes, allergisantes ou polluantes sont nombreuses au sein de l’habitat. Elles peuvent aussi bien être introduites par l’air extérieur que par les animaux, le mobilier, les plantes, les vêtements et le tabac. Sans vouloir tout éliminer, une approche concrète et raisonnée du problème peut considérablement aider à améliorer la vie quotidienne des allergiques et des asthmatiques.
D’une manière générale, il est préférable de privilégier les sols lisses (carrelages, dalles lisses, parquets vitrifiés). Il est essentiel d’aérer toutes les pièces en dehors des pics de pollution atmosphérique, au moins 20 minutes par jour. De plus, on évitera, dans la mesure du possible, les contacts avec les animaux de compagnie comme le chat. On évitera les plantes particulièrement allergisantes et dans tous les cas on ne fumera pas dans la maison.
La chambre
Pour réduire les sources d’acariens dans la chambre, on recouvrira le matelas d’une housse anti-acariens intégrale (qui enveloppe entièrement le matelas). Les oreillers et la couverture seront choisis en matière synthétique lavable et les draps seront lavés une fois par semaine. Pour éliminer les acariens des peluches, mettre la peluche dans un sac de congélation alimentaire, la laisser 24 h au congélateur puis la laver en machine.
Par ailleurs, il vaut mieux éviter les double-rideaux et ne garder que des voilages.
Sur les murs, on évitera les tentures (tissus) et l’on choisira plutôt la peinture ou le papier peint.
Quel que soit le lieu (penderie, placard, tiroirs, plinthes…) il faut éliminer, dans la mesure du possible, tous les nids à poussière.
Enfin, il faut se rappeler que les vêtements peuvent être porteurs de substances irritantes ou allergisantes : naphtaline, détachants, allergènes de chat, de chevaux…
Le salon
Les cheminées à foyer ouvert peuvent, lors de la combustion, dégager des polluants gazeux (dioxyde d’azote –NO2- particulièrement à risque pour les asthmatiques) et particulaires.
On choisira un canapé en skaï ou en cuir plutôt qu’en tissu, de préférence non capitonné pour éviter les nids à poussière.
Ne pas oublier que l’ouverture d’un carton contenant un meuble neuf en bois aggloméré entraîne un dégagement de composés organiques volatils (COV) qui peuvent être très irritatifs et persister pendant plusieurs mois.
De même, l’utilisation de produits de bricolage, comme les colles, peuvent également dégager des COV. Ceci est également vrai pour de nombreux produits d’entretien (cires, désodorisants, produits de nettoyage…)
La cuisine
Les blattes (appelés aussi cafards ou cancrelats) sont des insectes ayant un fort pouvoir de multiplication, qui peuvent vivre 1 à 2 ans et qui pondent 300 œufs pendant ce laps de temps. On les trouve dans les lieux humides et chauds, pourvus de nourriture (cuisines, gaines d’aération, vide-ordures…). Les blattes étant particulièrement allergisantes, il est impératif pour ne pas les attirer, de garder les aliments à l’abri dans des boîtes hermétiques et dans des placards bien fermés. Toujours jeter les cartons que l’on ramène en faisant ses courses (ils sont souvent contaminés par des œufs de blattes).
Pour la cuisson des aliments, il vaut mieux choisir des plaques électriques qu’une cuisinière au gaz car ce dernier, en brûlant, dégage du dioxyde d’azote (NO2).
Il fut aussi être vigilant vis-à-vis des produits d’entretien utilisés, qu’il s’agisse de décapants pour le four ou de produits nettoyant qui peuvent dégager des substances irritantes (formaldéhyde). En dehors de toute utilisation, il faut s’assurer de l’étanchéité de l’emballage des produits d’entretien et éviter d’en stocker plus que nécessaire.
La salle de bains
Le gros problème est celui de l’humidité qui favorise le développement des moisissures. Par ailleurs, un éventuel chauffe-eau au gaz peut, comme dans la cuisine, dégager du dioxyde d’azote (NO2).
On restera vigilant sur les produits utilisés dans la salle de bains, qu’il s’agisse des produits nettoyants, mais aussi de produits moussants dans l’eau du bain ou de shampoings qui peuvent être allergisants, ou de produits cosmétiques comme les dissolvants ou les bombes de laque. Veillez à ne pas utiliser de bombes aérosol à côté d’un asthmatique. Mesdames, si vous avez l’habitude d’utiliser de la laque, privilégiez une laque liquide que vous mettrez dans un pulvérisateur à main.
Le grenier, la cave, le garage
On évitera d’y entreposer aussi bien des denrées alimentaires que des produits toxiques. Il faudra éviter l’empoussiérage et l’humidité et empêcher la présence d’animaux, particulièrement les pigeons dont les tiques peuvent entraîner des chocs anaphylactiques. Enfin, on évitera de laisser tourner le moteur de la voiture dans le garage, surtout s’il communique avec le reste de la maison.
Conseils généraux
- Ne fumez pas dans le logement
- Aérez, ventilez votre logement pendant au moins 20 minutes tous les jours, si possible matin et soir
- Luttez contre l’humidité
- Pour effectuer les tâches ménagères : lavez les sols tous les jours, privilégiez l’aspirateur. Si vous devez acheter un nouvel aspirateur, choisissez un modèle muni d’un filtre HEPA (Haute Efficacité sur les Particules Aériennes)
- Dépoussiérez à l’aide d’un chiffon humide
- Attention aux produits aérosols contenant des gaz irritants
- L’Eau de Javel est une arme redoutable contre les moisissures
- En cas d’allergie aux acariens, utilisez des housses intégrales et validées
- Evitez les oreillers et couettes à base de duvet ou de plumes, préférez le synthétique
- Evitez les nids à poussière qui sont de véritables réservoirs à allergènes
- Nettoyez, tous les 3 mois, les bouches d’aération de votre logement et ne les bouchez pas
- Entretenez tous les ans les chaudières et vérifiez les dates de validité des tuyaux de raccordement
Asthme et allergies à l’école : conseils et programme
Comment organiser au mieux l’accueil des enfants Asthmatiques & Allergiques à l’Ecole et en milieu peri-scolaire ?
Il n’est pas trop tard pour mettre en place un Projet d’Accueil Individualisé (PAI)
L’important pour les enfants présentant de l’asthme et/ou des allergies est de pouvoir aller à l’école comme les autres sans discrimination. La circulaire interministérielle n°2003-135 du 8 septembre 2003 pose les bases du Projet d’Accueil Individualisé (PAI) qui propose les dispositions spécifiques et nécessaires à chaque enfant :
- prendre des médicaments par voie orale, inhalée et par auto-injection
- manger à la cantine avec un repas adapté ou un panier repas préparé par les familles
- bénéficier d’aménagements spécifiques améliorant ses conditions de vie à l’école
- bénéficier de soins d’urgence.
Le Projet d’Accueil Individualisé (PAI) est rédigé à la demande de la famille, par le directeur de l’établissement d’accueil en concertation avec le médecin scolaire. Il prend en compte les recommandations médicales du médecin qui suit l’enfant et décrit précisément les gestes d’urgence. La rédaction du PAI facilite la communication entre la famille, les médecins et les enseignants à la condition que ce document soit écrit avec la volonté de rassurer et de concilier. En cas de difficultés, la famille peut contacter le médecin conseiller technique au niveau de l’Inspection d’Académie et le Numéro Vert ASTHME & ALLERGIES INFOS SERVICE : 0800 19 20 21.
Au moins 300 millions d’asthmatiques dans le monde
Quelques démarches simples peuvent éviter les difficultés
- Favoriser le dialogue et la concertation. Si un régime alimentaire est préconisé, il peut s’avérer utile de prendre contact avec le directeur d’école, le médecin scolaire et les collectivités au moment de la rentrée scolaire.
- Au moment de la rentrée scolaire, le médecin qui suit l’enfant fait un bilan de son état de santé et de ses besoins spécifiques et l’envoie au médecin scolaire avec l’accord des parents.
- Rencontrer l’enseignant et les personnes au contact de l’enfant à la cantine et à la garderie pour rappeler ses besoins spécifiques, répondre aux questions et aux inquiétudes, déposer les objets spécifiques prévus dans le PAI (médicaments, chambre d’inhalation…)
- Faire confiance aux personnes qui accueillent votre enfantApprendre à l’enfant si possible bien avant sa scolarisation – sinon, dès que possible – à gérer lui-même sa maladie et les contraintes de son régime lorsqu’il est au milieu d’autres enfants.Eviter l’affrontement, privilégier toujours la négociation et l’information, éventuellement demander la médiation d’une association.Toujours favoriser le dialogue et la concertation : aux attentes et aux inquiétudes des parents répondent les craintes et les contraintes légitimes des personnels éducatifs. Beaucoup de difficultés peuvent trouver une solution au fur et à mesure que s’établit une relation de confiance entre les adultes et l’enfant.Il est important de bien comprendre que l’école n’est pas un lieu de soins, que les personnels enseignants ou communaux ne sont pas des personnels de santé, et que malgré les besoins spécifiques de l’enfant malade ils doivent aussi assumer les contraintes des autres enfants dont ils ont la charge. Les soins doivent donc se limiter aux seules urgences. Les injections ne sont préconisées à l’école que dans le cadre de pathologies qui peuvent présenter un risque vital immédiat ou à court terme.
- Bien gérer la trousse d’urgenceLa trousse d’urgence contient les médicaments prescrits par le médecin qui suit l’enfant. Elle doit répondre à certains impératifs, et être :
- Simple à utiliser
- Facile à transporter pour suivre l’enfant dans tous ses déplacements.
- Accessible à tout moment par chaque membre de l’équipe éducative
- Comporter les médicaments vraiment indispensables avec l’ordonnance de prescription
- Etre entretenue et contrôlée régulièrement afin de remplacer les produits utilisés et de renouveler les produits périmés.
- Rangée en respectant les règles de conservation des produits qui peuvent être altérés par la température, la lumière, l’humidité ou les vibrations.
- Comporter le répertoire téléphonique avec les numéros des services d’urgences hospitaliers, du médecin traitant et des parents.
- Contenir le PAI et le protocole d’urgence.
- Bien gérer la prise des repas à l’écoleSelon l’état de santé de l’enfant et les conseils donnés par le médecin qui le suit, plusieurs possibilités sont à envisager
- Substitution des plats par les parents qui consultent les menus et fournissent un plat de substitution si un plat présente un risque.
- Adaptation des plats par la collectivité
- Substitutions simples en remplaçant un met interdit par un autre.
- Adaptation de la préparation en cuisine par exemple en supprimant une sauce
- Menus spécifiques préparés par les parents qui fournissent un panier repas
- Menus spécifiques préparés par la collectivité : repas réalisés dans un cadre sécurisé :
- Plats fournis par un prestataire pouvant garantir l’absence d’allergènes dans ses préparations.
- Utilisation de plateaux-repas préparés vendus par des organismes spécialisés comme par exemple Parallerg qui est spécialisée dans les solutions pour l’allergie, l’intolérance alimentaire et l’asthme (https://www.parallerg.com).
Au total, pour la grande majorité des enfants, l’accueil à l’école se fait sans problème mais il convient de rester très vigilant pour que tous les enfants, quelque soit le département, bénéficient des mêmes droits et que le PAI soit appliqué sur tout le territoire et dans tous les établissements scolaires.
La Haute Autorité de Lutte contre les Discriminations et pour l’Egalité (HALDE) a été amenée à se prononcer contre le refus d’accès à la cantine pour un enfant souffrant d’allergie alimentaire (délibération n° 2006-193 du 18/09/2006). Le maire de la commune, refusait d’accepter un enfant souffrant d’allergies alimentaires, à la cantine scolaire, au périscolaire ainsi qu’au centre aéré, gérés par la municipalité. Le Collège de la Haute Autorité a considéré que le refus du maire d’accepter l’enfant en raison de son état de santé, caractérisait l’existence d’une discrimination, dans la mesure où tous les enfants ne bénéficient pas du même traitement.
Devant tout refus, il convient de ne jamais rester seul : le médecin scolaire est votre interlocuteur privilégié et dans tous les cas n’hésitez pas à contacter le Numéro Vert ASTHME & ALLERGIES INFOS SERVICE : 0800 19 20 21 où une personne vous apporte conseils, répond à vos inquiétudes et vous oriente vers le bon interlocuteur.
Accueil en collectivité des enfants et des adolescents atteints de troubles de la santé évoluant sur une longue période
Cìrculaire n° 2003-135 du 8-9-2003
Extraits du texte adressé aux préfètes et préfets de région ; aux préfètes et préfets de département ; aux rectrices et recteurs d’académie ; aux directrices et directeurs régionaux de l’action sanitaire et sociale ; aux directrices et directeurs départementaux de l’action sanitaire des sociale ; aux directrices et directeurs régionaux de l’agriculture et de la forêt ; aux directrices et directeurs régionaux de la jeunesse et des sports ; aux inspectrices et inspecteurs d’académie, directrices et directeurs des services départementaux de l’éducation nationale ; aux directrices et directeurs départementaux de la jeunesse et des sports
Consultez le texte-source sur le site du Bulletin officiel
Il convient de tout mettre en œuvre pour éviter l’exclusion et l’isolement dans lequel la maladie peut placer l’enfant ou l’adolescent et de développer l’adoption de comportements solidaires au sein de la collectivité.
La circulaire n° 99-181 du 10 novembre 1999 du ministère de l’éducation nationale a permis de favoriser l’accueil et l’intégration des enfants et des adolescents atteints de troubles de la santé évoluant sur une longue période pendant le temps scolaire, par la mise en place d’un projet d’accueil individualisé.
Cependant, certaines difficultés persistent, notamment en ce qui concerne la généralisation de l’accueil des enfants et adolescents atteints de troubles de la santé dans les cantines des écoles, la prise de médicaments ou les soins à donner en urgence.
Cette circulaire est applicable dans les écoles, les établissements publics locaux d’enseignement relevant du ministère chargé de l’éducation nationale et du ministère chargé de l’agriculture, les établissements privés sous contrat dans le respect des dispositions de la loi n° 59-1557 du 31 décembre 1959 modifiée.
Mieux vivre son asthme grâce à l’éducation thérapeutique.
Ce n’est pas toujours facile de s’y retrouver lorsqu’on a de l’asthme. Certes, il existe des médicaments très efficaces pour contrôler la maladie, mais la personne doit néanmoins respecter un cahier des charges assez lourd :
- bien connaître ses symptômes pour prévoir et éviter l’apparition d’une crise,
- savoir surveiller son souffle,
- aménager son environnement,
- savoir utiliser correctement ses médicaments…
Tout cela ne va pas de soi, et l’asthmatique se sent parfois seul et démuni devant tous ces comportements à adopter, d’autant plus que le médecin n’a pas toujours suffisamment de temps pour aborder tous ces sujets lors de la consultation. C’est pourquoi, depuis plusieurs années, il existe des écoles de l’asthme dont l’objectif est précisément d’accueillir les personnes malades et de les aider à acquérir des compétences. Les écoles de l’asthme ne proposent pas des cours théoriques et compliqués ou des groupes de parole mais plutôt des ateliers interactifs permettant d’acquérir des connaissances ou des savoirs immédiatement applicables dans la vie de tous les jours.
L’éducation des patients proposée dans les écoles de l’asthme est réellement considérée aujourd’hui comme faisant partie intégrante du traitement car elle a largement prouvé son efficacité. En effet, il existe de nombreuses études par le monde qui ont montré que les personnes asthmatiques ayant bénéficié de l’éducation s’en sortent beaucoup mieux : leur asthme est mieux contrôlé, elles ont moins de crises, moins de gênes respiratoires la nuit, sont moins souvent hospitalisées et ont moins d’absences à l’école ou au travail. Ces résultats ont conduit les autorités de santé françaises (HAS www.has-sante.fr , DGS www.sante.gouv.fr ) à mener une réflexion afin d’inciter les professionnels de santé à mettre en place des structures d’éducation et encourager les malades à participer à ces formations. Souhaitons que l’offre d’éducation s’élargisse afin que chaque asthmatique puisse trouver une école de l’asthme proche de son domicile. Souhaitons que cette éducation, aujourd’hui dispensée par des professionnels de santé encore trop souvent bénévoles, soit enfin officiellement reconnue comme un acte de soins et bénéficie ainsi d’une prise en charge par l’Assurance Maladie. Nous avons bon espoir car il existe des signes encourageants (notamment le plan ministériel sur la qualité de vie dans les maladies chroniques).
Témoignage Marion M.
Je suis asthmatique depuis toute petite. J’ai été hospitalisée 3 fois et j’en garde un souvenir très pénible. L’année dernière, mon médecin m’a proposé de suivre la formation organisée par l’école de l’asthme. J’ai appris beaucoup de choses et j’ai enfin compris ce que je pouvais faire pour éviter d’avoir une crise qui s’aggrave et éviter d’être hospitalisée. J’ai appris à bien écouter mon corps et on m’a remis un plan d’action que j’ai rempli avec mon médecin. Aujourd’hui, je sais bien évaluer l’état de ma respiration. Maintenant, quand je sais que mon asthme est en train de s’aggraver, je sais quoi faire et je me sens plus en sécurité. J’ai toujours sur moi ma carte d’asthmatique, et cela aussi cela me rassure.

